日本專家談腫瘤的治療之結直腸癌
結直腸癌又稱大腸癌,當被診斷為結直腸癌時請不要緊張,先通過本文學習結直腸癌知識,只有認識并了解它,才能去戰勝它。結直腸癌屬于容易治愈的惡性腫瘤,即使發生肝、肺轉移的,有手術條件的患者也可能被治愈。沒有手術機會,仍然有很多治療方法,近10年來大腸癌的化療效果有了顯著提高,請不要放棄,鼓起勇氣,樹立信心,科學治療。在日本,結直腸癌的5年生存率達到了69.6%(數據參考自日本國立癌癥研究中心,2017年2月)。
本期日本專家談腫瘤,就來談談結直腸癌,由日本結直腸癌研究學會原會長、東京醫科齒科大學名譽及特任教授、日本光仁會第一病院院長衫原健一教授介紹日本對于結直腸癌的治療是如何進行的。希望患者和家屬閱讀后有所收獲,能夠正確地認識和了解結直腸癌。
結直腸癌是什么疾病?
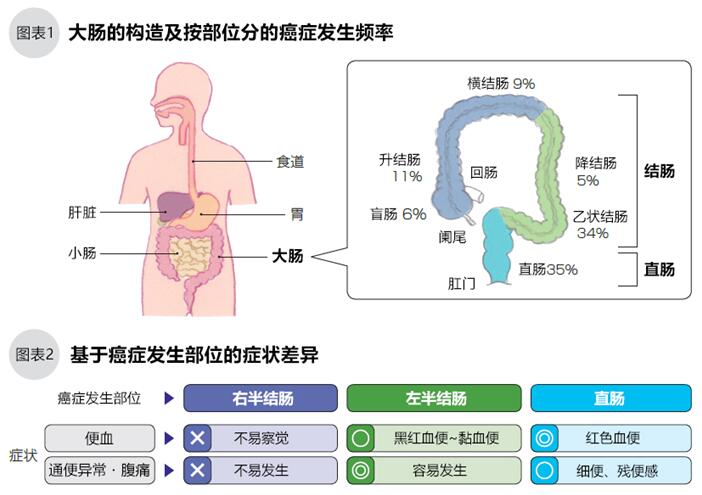
結直腸癌發生于大腸的粘膜內側的表面,早期的通常沒有癥狀,腫瘤進展后會出現血便、便秘、腹瀉、腹痛等癥狀。如圖1,結直腸是管狀器官,粗略的劃分包括結腸和直腸兩部分,結腸從右下腹部開始順時針圍繞小腸,連接直腸,結直腸總長度約1.5~2M。被小腸吸收了營養成分的液狀殘渣進入直腸,直腸吸收水分后,剩余的殘渣變成固體(便),由直腸、肛門排出體外。結直腸癌就發生于這個管道的內側粘膜壁。
● 結直腸癌的發病率在升高
從2002年~2015年我國結直腸癌發病率翻了一倍多,除了老年人口增多外,與生活富裕后飲食結構的變化也有關。在所有癌癥中,結直腸癌的發病率男性為第4位,女性為第2位,可以說是常見惡性腫瘤。
結直腸癌的發病路徑有兩個,一個是腸內良性腺瘤息肉長大后癌變,另一個是正常粘膜細胞的直接癌變。結直腸癌的70%發生于離肛門最近的乙狀結腸和直腸(圖1)。
● 結直腸癌的癥狀
結直腸癌進展到一定的大小,就會出現血便、便秘、腹瀉、腹痛等癥狀,早期絕大多數患者無癥狀。同時,結直腸是一個很長的管狀器官,發生癌變的位置不同,癥狀也可能不同。結腸的右半側,即肛門的遠端發生癌變的癌變,其癥狀比近端癌變更難發現(圖表2)。
超過40歲的人群,有必要在健康體檢中加入腸鏡或大腸CT檢查。腸鏡檢查至少需30分鐘才能徹底檢查右側包括盲腸在內的腸道。腸鏡檢查可能給體檢者造成痛苦,有刺破腸壁的風險,不堪忍受的可以選擇大腸CT檢查。醫療發達國家的美國和日本正在逐漸普及大腸CT技術,我們上海森茂診所(衛計委批準成立的上海首家日本醫療機構)也可以進行這項檢查,CT影像由日本國立癌癥中心的專家進行遠程診斷。
結直腸癌的診斷
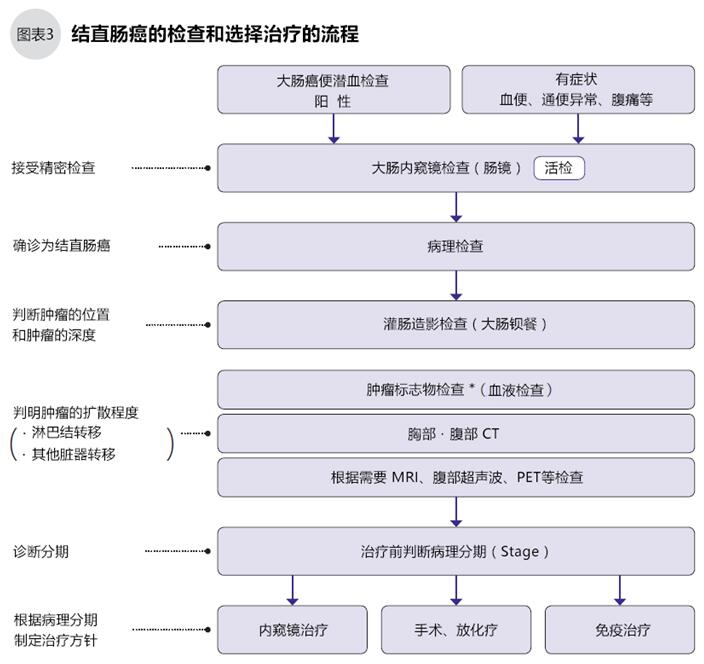
當出現便潛血陽性(大便中混有極少量血液),便秘或腹瀉、血便等癥狀的,疑似結直腸癌時,要做腸鏡檢查,進行結直腸癌診斷。大腸內窺鏡檢查過程中,如發現有異樣的,即時用儀器前端的鉗子取樣本(活檢),之后在顯微鏡下做病理診斷。病理檢查中發現有癌細胞的,可確診為結直腸癌。
病理檢查確診為結直腸癌后,須進行CT等影像檢查和腫瘤標記物等血液檢查,以判斷結直腸癌的擴散情況,查明淋巴節、肝臟、肺等是否有轉移。檢查是為了判斷結直腸癌的具體分期等,為選擇治療手段提供依據。
結直腸癌的病理分期(Stage)
根據腫瘤的進展程度,腫瘤的深度、淋巴結的轉移程度、有無其他臟器轉移等具體情況將結直腸癌分為5期(Stage)。在進行治療前,應該先確定病理分期
● 浸潤和深度
發生于腸粘膜的大腸癌早期局限于腸管內側粘膜表面,隨著腫瘤增殖體積變大,逐漸向大腸壁深處侵襲。腫瘤侵襲腸壁的現象稱為“浸潤”,其侵襲程度用“浸潤度”來表示。大腸壁大致分為5層,腫瘤局限于粘膜內或粘膜下層的為早期結直腸癌,腫瘤透過固有肌層的為中晚期。
●轉移
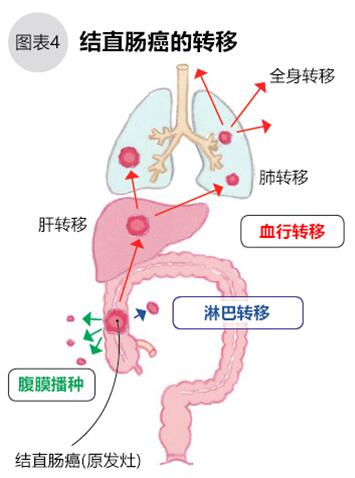
結直腸癌的腫瘤向大腸壁深處侵襲時,癌細胞將會散落流入大腸壁中的淋巴管和血管中,這種向其他部位的“星火燎原”被稱為“轉移”,在轉移處癌細胞“落戶生根”的稱為“轉移灶”。目前普遍認為結直腸癌的轉移有3個路徑:淋巴、血液、播種(圖4)
淋巴轉移:癌細胞通過淋巴管媒介發生轉移。一般情況下,癌細胞先轉移到離原發灶距離最近的淋巴結,從這個淋巴結再通過淋巴管轉移到較遠或更遠的淋巴結。
血行轉移:癌細胞利用血流轉移至其他臟器。大腸的血液是先流入肝臟的,因此結直腸癌的肝轉移最常見,其次是肺轉移,也有骨轉移和腦轉移的。
腹膜播種:腫瘤穿透大腸壁,暴露于腹腔,癌細胞散落于腹膜內的腹腔,像撒豆子一樣播種而發生的轉移。轉移灶增殖變大后會影響排便、出現癌性腹水等。
●結直腸癌的分期(Stage)
分析結直腸癌的進展情況可按以下①~③的原則將結直腸癌分為0、Ⅰ、Ⅱ、Ⅲ、Ⅳ的5個分期(圖5)。分期的數字越大,說明腫瘤的進展情況約嚴重。
① 腫瘤對大腸壁的浸潤度
② 淋巴結轉移的程度
③ 有無肝、肺、腹膜等其他臟器的轉移

結直腸癌的治療方法
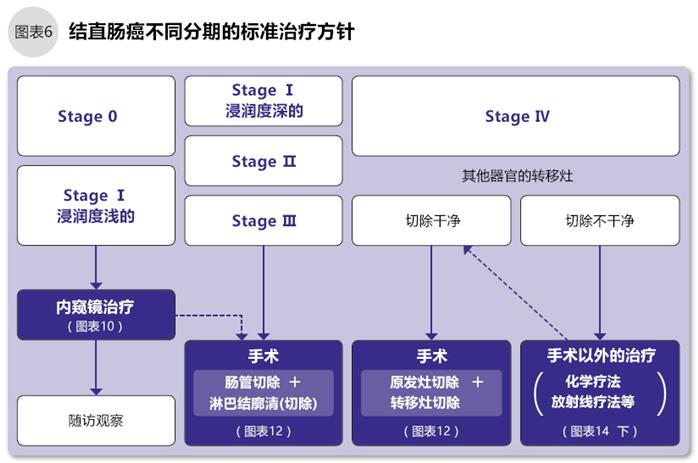
結直腸癌的治療方法很多。首先根據結直腸癌的分期選擇標準治療,標準治療包括內窺鏡治療、手術治療、化療和放療。手術是根治結直腸癌的最佳方案,即使發生了其他器官的轉移,也可以積極考慮手術。
分期判斷是選擇治療方法的重要參考(圖6)。配合個性化的免疫治療和姑息治療。本段著重介紹一般情況下的標準治療,要了解免疫治療等信息請咨詢醫療機構或者聯系日本就醫網。
● Stage0的結直腸癌
分期為Stage0的結直腸癌,癌細胞局限于腸壁粘膜內,首選內窺鏡切除治療(如下文圖10)。如果切除沒有殘留,可以治愈。
● StageⅠ的結直腸癌
分期為StageⅠ的結直腸癌,癌細胞淺度浸潤腸壁的,可用和Stage0相同的內窺鏡切除;癌細胞深度浸潤腸壁的,為了避免不完全切除和防范淋巴結轉移,須手術切除部分腸管和可能轉移的淋巴結(圖12)。
● StageⅡ、Ⅲ的結直腸癌
分期為StageⅡ、Ⅲ的結直腸癌,手術切除部分腸管和可能轉移的淋巴結,如發現切除的淋巴有癌細胞轉移,還需進行術后輔助化療以防轉移(圖14)。
● StageⅣ的結直腸癌
分期為StageⅣ的結直腸癌,手術可以切除可視范圍的腫瘤,但是不能完全清除其他部位的癌細胞。一般情況下,對于有手術條件的晚期結直腸癌,可分數次對肝臟和肺的腫瘤進行切除。如果數次手術清除干凈的,約有40%的患者可以完全治愈。實際治療中,除了手術,根據病灶的轉移情況、個數、患者的個體狀況也可以采取全身化療、放療、免疫治療的方法。
晚期結直腸癌患者的病狀較為復雜,建議充分與更多的國內外醫生交流后選擇治療方法。例如可以根據目前的病情和治療方案,聽取國外其他專家的第二診療意見,具體流程可以聯系日本就醫網。
結直腸癌的放療
放射線治療是腫瘤三大標準治療的一種。放射線治療的原理是使用高能量放射線殺滅癌細胞。結直腸的放療主要是用于直腸癌,術前輔助放療起到縮小病灶、避免使用人工肛門置換、預防術后復發的作用。
放療需要照射直腸及其周圍的一定范圍,多與化療聯合使用。一般放療,每周5次,連續照射4~5周,總計照射線量為40~50Gy。另外,放療還用于盆腔內復發不可手術的結直腸癌、以及骨轉移、腦轉移,其治療目的是緩解疼痛和癥狀。同時,質子?重粒(離)子也是放療的一種,可以用于結直腸癌的治療,復發率低,但是治療費用較為昂貴。
同時放療也有適應癥的,根據部位有適合和不適合的情況。接受放療后的患者可能在數月或數年內出現腸炎、膀胱炎、皮膚炎等放射性炎癥。
結直腸癌的內窺鏡治療
內窺鏡治療不需要開腹,是創傷很小的手術治療,患者身體承受的負擔小,日間手術或短期住院就可以完成。此外,大腸粘膜沒有神經分布,因此患者在接受內窺鏡切除時不會有疼痛感。
● 內窺鏡治療的適應癥
內窺鏡治療結直腸癌需要滿足以下條件:
1. 病灶局限于腸壁粘膜內,或者預判癌細胞侵襲粘膜下層較淺處的。
2. 腫瘤的大小,預判可一次性切除的。
● 內窺鏡治療的方法
內窺鏡治療的過程比較簡單:從肛門將內窺鏡插入大腸,前端小孔伸出工具切除腫瘤。根據腫瘤的特點,有3種切除方法:腫瘤呈根莖狀的采取息肉切除術,腫瘤呈扁平狀的采取內鏡粘膜切除術(EMR)或內鏡粘膜下剝離術(ESD)。如圖7。ESD是使用內窺鏡電刀切除腫瘤及周圍組織的新技術,在日本使用交廣,與EMR相比,ESD能一次性切除更大的腫瘤,但其對醫生的技能要求更高。
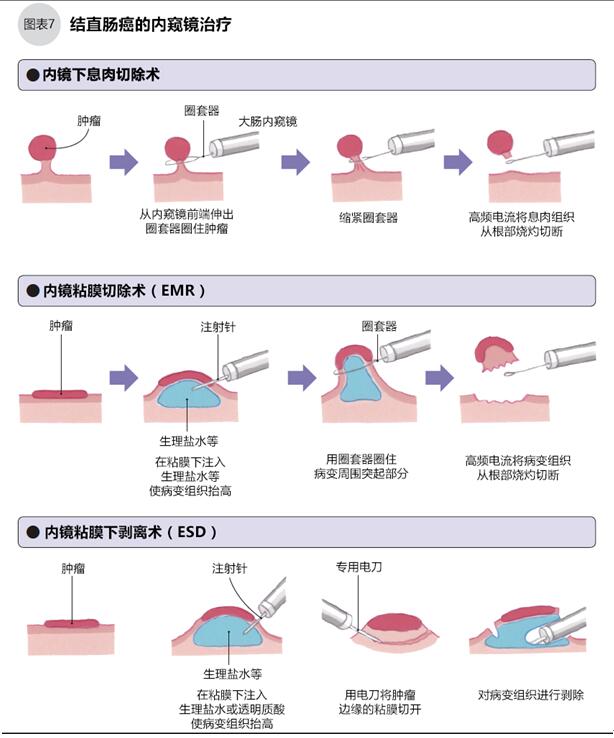
●內窺鏡治療的并發癥
約有1%的內窺鏡切除手術偶爾會造成出血或腸管穿孔,發生并發癥時需要住院治療。
●內窺鏡治療后仍需手術的情況
剝離切除組織
電到頭切割病變及周圍組織
病灶下注射生理鹽水抬高病灶
內鏡粘膜剝離術(ESD)
內窺鏡切除的腫瘤,要在顯微鏡下做病理診斷,可判斷癌細胞局限與粘膜下層內的,今后隨訪觀察即可;但是摘除的腫瘤切緣發現癌細胞的,說明腫瘤浸潤了粘膜下層深處,有10%的可能癌細胞會通過淋巴管、血管發生轉移,需要追加腸管切除+淋巴結廓清術。要注意,根據病理診斷發生淋巴結轉移的可能性因個體不同,因此需要慎重的綜合考慮患者的年齡、身體狀況以及患者本人的意愿才可追加手術。
內窺鏡治療的注意事項:
●術前向醫師說明日常服用的藥物,為了手術安全,特別注意抗凝藥物。最好把藥名寫給醫師。
●內窺鏡治療后有幾個限制。1~2周內暫時不要旅行,乘坐飛機;1周內不可參加劇烈運動。
結直腸癌的手術治療及對術后生活的影響
結直腸癌的手術治療基本采用腸管切除+淋巴結廓清術,最近也增加了腹腔鏡手術。結腸癌患者術后對生活基本無影響,直腸癌患者術后會改變排便習慣,可能影響排尿功能和性功能。
結直腸癌的手術基本分3步:①切除腫瘤及周圍安全區的腸管;②摘除有轉移可能性的周圍淋巴結(淋巴結廓清);③縫合腸管(吻合)(圖8)。手術在全身麻醉下進行,整個手術約3~4小時,術后康復順利的,整個住院時間大約為2周。
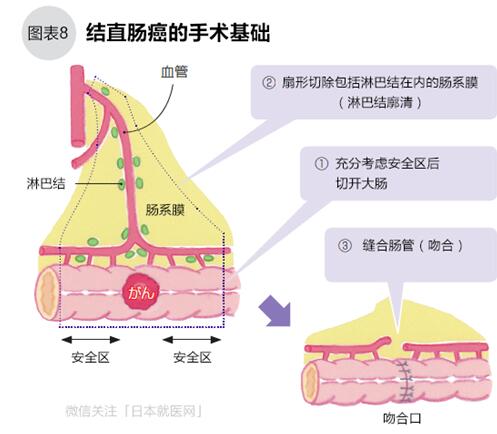
●結腸癌手術
結腸癌手術要切除的腸管部分共20cm,以腫瘤所在位置為中心,向兩端各延長10cm切除。進一步對有可能發生轉移的淋巴結進行廓清。最后將存留的結腸兩端縫合。切除20cm的結腸對營養的消化吸收沒有影響,一般不會出現嚴重的腹瀉。標準的淋巴結廓清術也幾乎不會影響身體的功能。患者出院后,沒有飲食和運動的禁忌,不影響日常生活。
●直腸癌手術
直腸癌手術有保留肛門括約肌的“前側切除術”和不保留肛門的“腹會陰聯合直腸癌根治術”(Miles)兩種(如圖9)。Miles手術需要制作人工肛門以排便。如果腫瘤距離肛門入口6cm以上,原則上可以保留肛門。近些年隨著手術技術的改進,更進距離的腫瘤也可能保肛。但是,如果大部分直腸被切除后會影響患者的存便功能,大便次數將增多。另外手術可能損傷到患者支配盆腔內泌尿器和生殖器自律神經,會出現排尿、性功能障礙。
人工肛門是將腸的一部分伸出皮膚表面1~2cm,此處安裝可調整排便的袋子。有人工肛門的人稱為“造口者“,人工肛門不影響造口者的一般日常生活,與手術前差別不大。

●腹腔鏡手術
腹腔鏡手術是在腹部開4~5個直徑1cm的洞,然后送入管狀的專用鏡頭(腹腔鏡)和手術工具,在不開腹的情況下進行切除手術。與開腹手術相比創傷小,疼痛少,身體復原快,住院時間短。但是要求手術技術高,手術時間比開腹手術長。
●手術的并發癥
結直腸癌手術可能出現以下并發癥。
縫合不全:殘留腸兩端的縫合不完整,糞便從吻合口的縫隙流入腹腔。結腸癌手術發生率約為1.5%,直腸癌手術發生率約5%。
腸梗阻:大腸受手術的影響不能正常蠕動,糞便很難通過。
傷口感染:細菌引起手術切口皮膚表面化膿。大腸中細菌種類很多,術后約有10%的患者出現感染。
●手術后的生活
對于結直腸癌手術后的患者,沒有特別限制的運動和飲食。養成適度活動身體、細嚼慢咽、吃飯八分飽的習慣就可以。直腸癌術后的排便、排尿障礙約需要半年至1年逐漸好轉。按時規律用藥和養成良好生活習慣是患者應該逐漸學習掌握的。
結直腸癌的化療
化學療法簡稱化療,化療是用藥物(抗癌劑、分子靶向藥物等)殺滅或抑制癌細胞增殖的治療方法。大體上可分為術后預防復發的輔助化療,復發轉移后的單獨化療,以及與放療聯合的化療。
● 預防復發的術后輔助化療
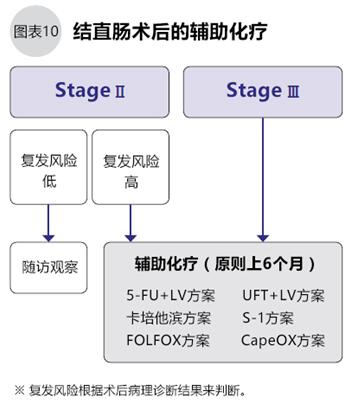
手術切除了可以看到的腫瘤,但是身體中可能有殘留的癌細胞,這些殘留癌細胞是復發和轉移的禍根。為了盡量抑制殘存癌細胞引起復發,可行術后輔助化療(圖10)。術后輔助化療的對象是StageⅢ和StageⅡ中復發風險高的患者。
一般情況下術后輔助化療從術后的1~2個月內開始,每隔2~3周化療一次,堅持半年。用于結直腸癌術后輔助化療的藥物很多,其各有特點。用藥須結合患者的身體特點選擇。
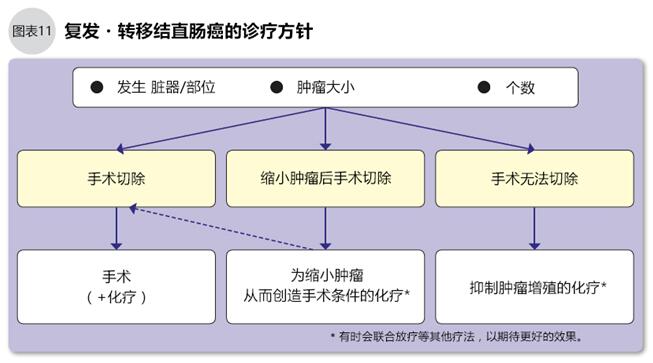
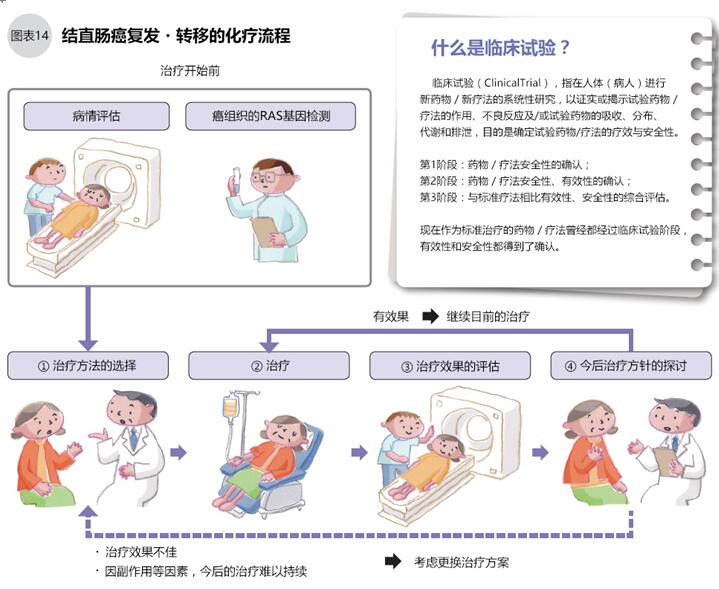
●復發轉移后的化療
結直腸癌在復發轉移后能再進行手術治療是最理想的,但實際上使用化療的情況更多。以下2種情況需要進行化療:1.預估手術不能清除所有的癌細胞;2.通過化療將腫瘤縮小后再手術(圖11)。
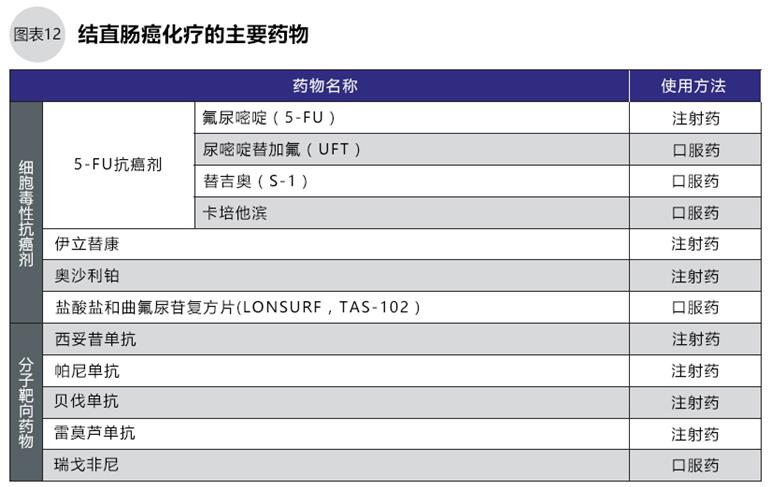
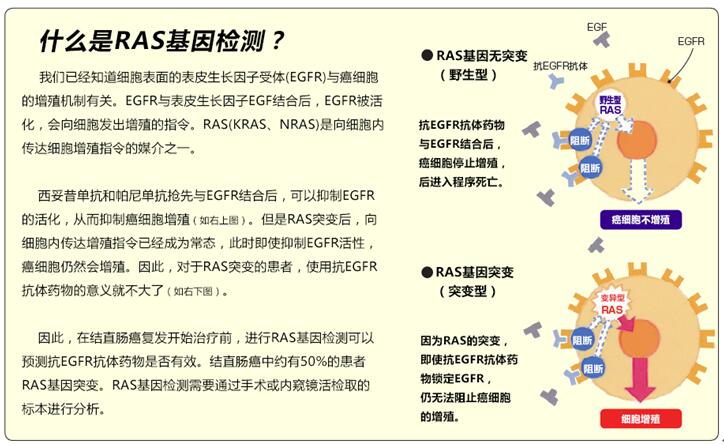
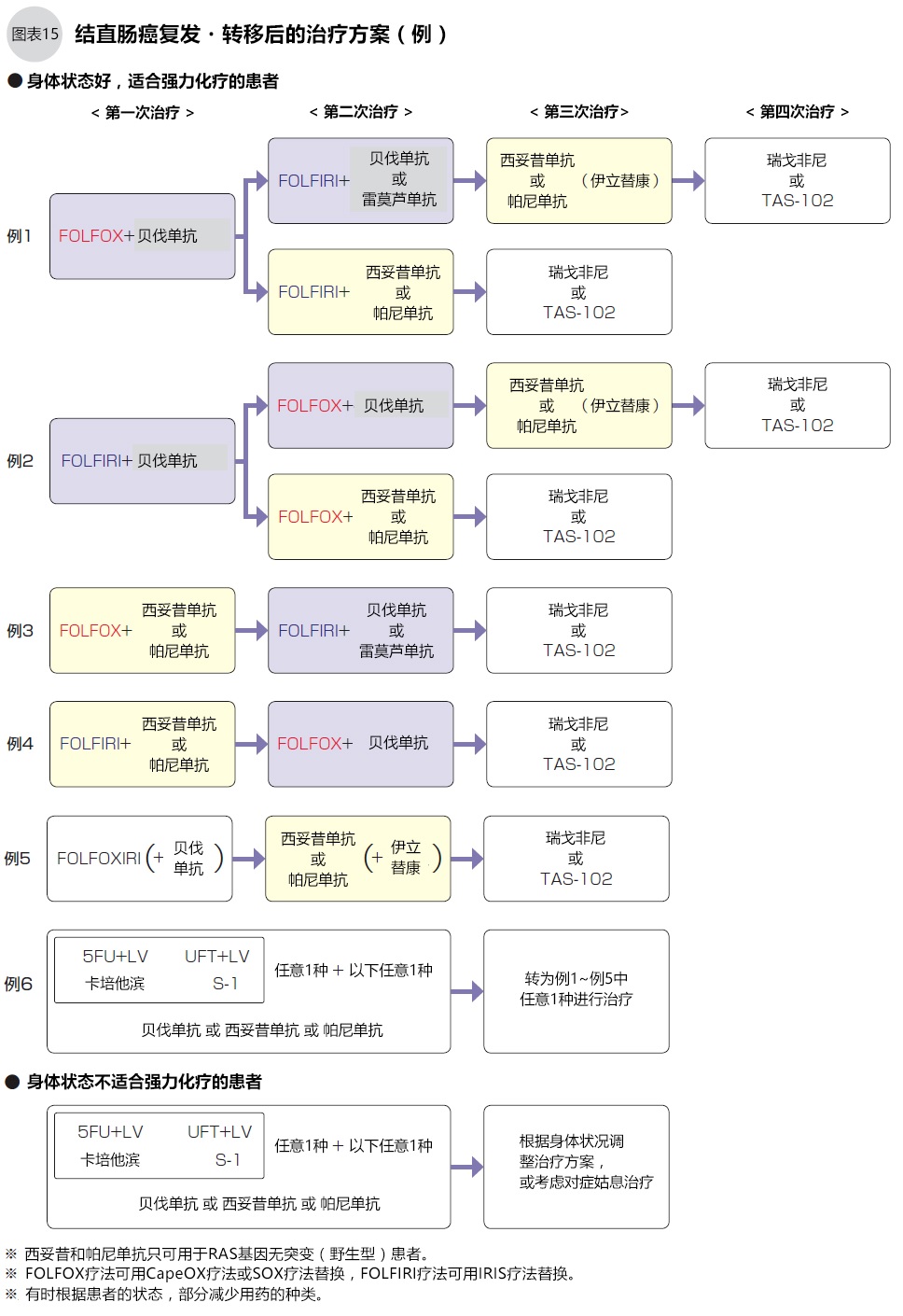
結直腸癌化療的基本用藥包括:5-FU+亞葉酸鈣(LV)、伊立替康、奧沙利鉑等3種抗癌劑,抗EGFR(表皮生長因子受體)抗體的西妥昔單抗、帕尼單抗;抗VEGF(血管內皮生長因子)抗體的貝伐單抗等3種分子靶向藥物(圖12)。有時用5-FU的口服藥物代替5-FU+LV靜脈滴注化療。
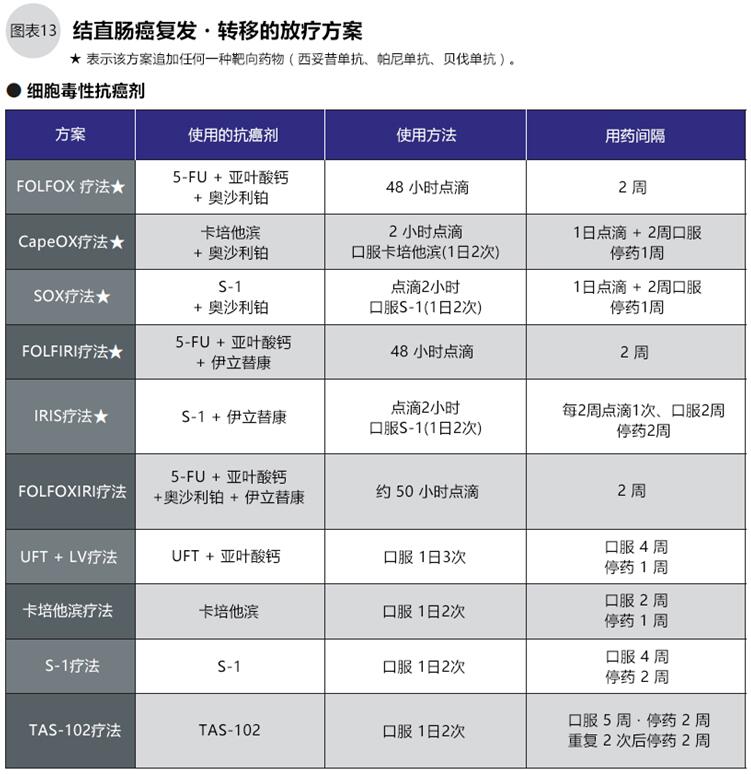
初次化療的一般從FOLFOX(5-FU+LV+奧沙利鉑)、或FOLFIRI(5-FU+LV+伊立替康)兩個方案中選擇一種,加一種分子靶向藥物(圖13、15)進行治療。西妥昔單抗、帕尼單抗只用于無RAS基因突變(野生型)的患者,化療前須進行基因檢測確認RAS基因有無突變。治療過程中醫生要觀察治療效果和副作用,考慮藥物的組合與更換(圖14、15)。
最近十年結直腸癌的化療效果有了顯著進步,不少患者通過化療縮小腫瘤,為手術了創造條件。即使不能治愈,也可以控制腫瘤的增殖速度,在保證患者生存質量的同時延長生命。
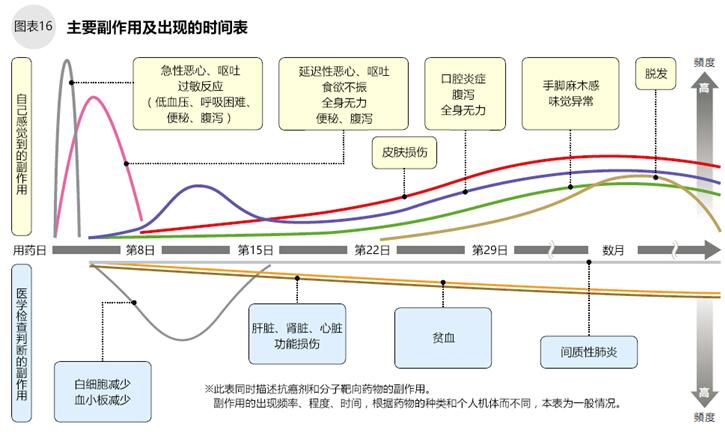
結直腸癌的化療的副作用及出現時間
不同的抗癌劑有不同的副作用,分子靶向藥物的作用機理與普通化療藥物的不同,它們具有一些特殊的副作用。
抗癌劑具有細胞毒性,通過攻擊癌細胞的分裂復制過程對癌細胞的遺傳基因進行破壞,從而抑制癌細胞的增殖,導致癌細胞滅亡。但是,細胞毒性物質同樣攻擊正常細胞(與癌細胞分裂速度接近的細胞),所以身體會產生各種各樣的副作用癥狀。這些副作用一般出現在用藥的數日或數周后(圖16),多數副作用在停藥后可以消失。此外,目前已經研發出很多緩解這些副作用的藥物/療法,可以盡量去控制它們。
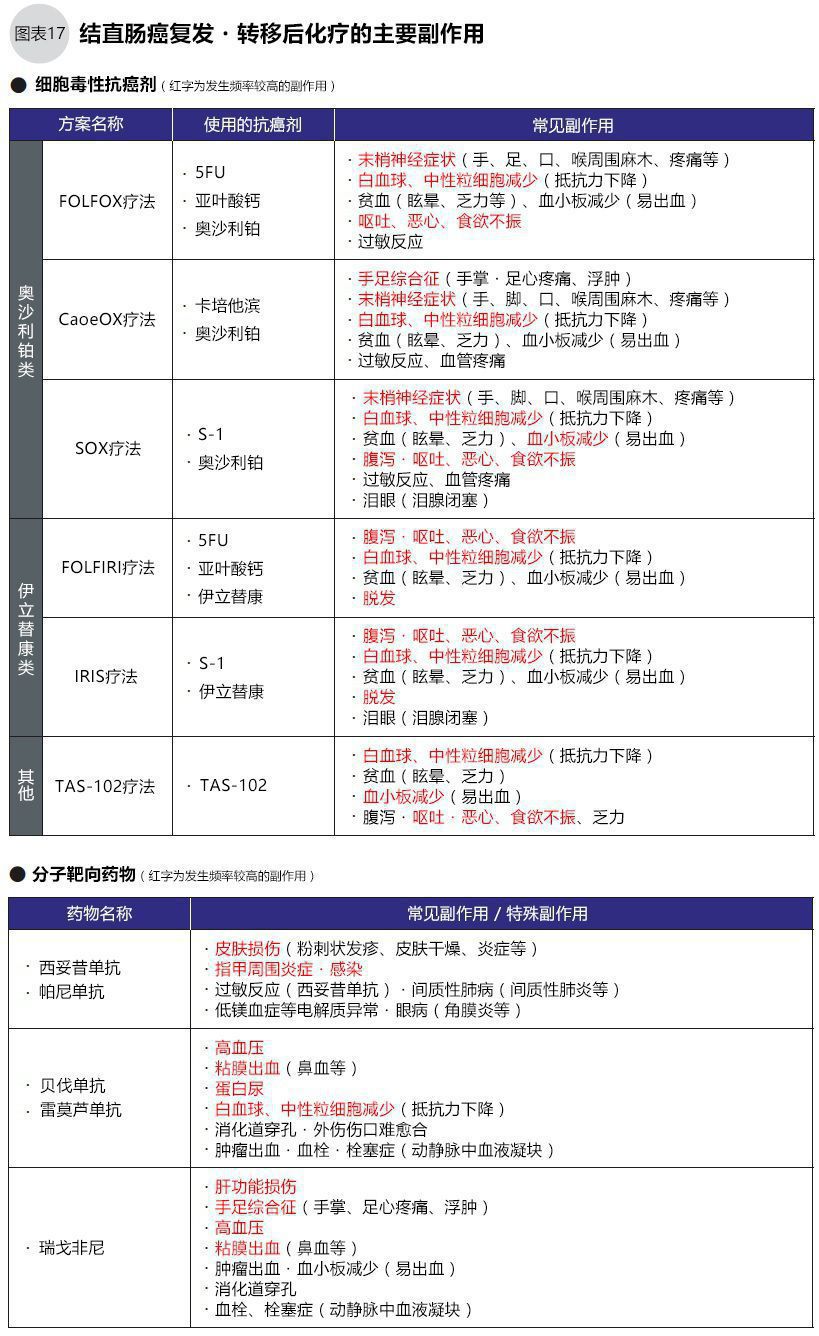
副作用的種類和程度,視藥物的種類和個體情況而定,比如用于復發轉移的結直腸癌標準化療方案FOLFOX(5-FU+亞葉酸鈣+奧沙利鉑)、FOLFIRI(5-FU+亞葉酸鈣+伊立替康)之3藥聯用+1靶向藥物(貝伐單抗、西妥昔單抗、帕尼單抗3選1),選擇奧沙利鉑與選擇伊立替康的副作用就不同(圖17)。同時分子靶向藥物與抗癌劑作用機理不同,其副作用也不同。
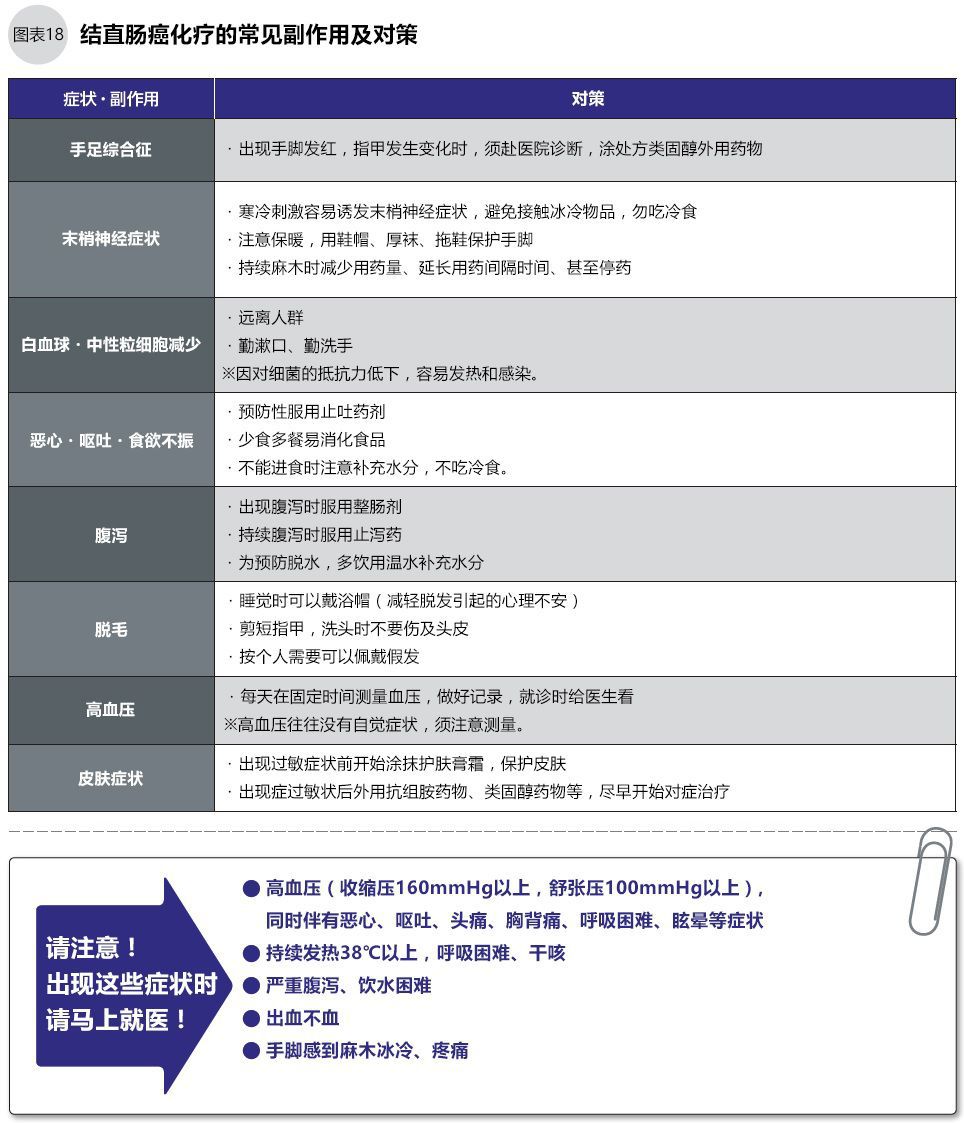
化療產生的副作用,有的患者可以忍受,但不能忍受時需要立刻就醫。在進行化療前,務必請醫師、護士說明副作用,做好知識準備,了解副作用到什么程度是時需要就醫。
┃結直腸癌的復發
結直腸癌患者接受外科手術治療,病灶被切除,在出院小結中記述了“治愈”,但是實際情況不是如此,出院小結中的“治愈“二字是手術成功的意思。從癌癥的特性看,有很大可能存在“星星之火”(復發轉移的根源)。術后不可見的癌細胞可能逐漸發展為新的癌組織進一步發展,這就是所謂腫瘤的“復發、轉移”。
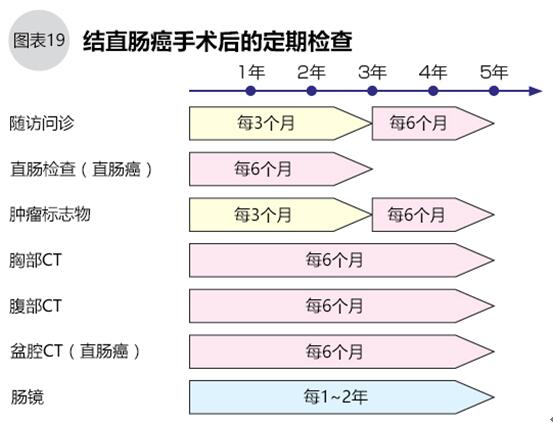
●定期隨訪很重要
結直腸癌的復發在術后幾個月至幾年之間都很常見,復發患者中約80%發生于術后3年內,超過95%復發于術后5年內。因此,結直腸癌的術后檢查隨訪至少需要堅持5年(圖19)。
早期發現結直腸癌術后復發的,再手術仍然有治愈的可能。如果不能手術,通過放化療、免疫治療可期待延長生命,調整好身體狀態后仍然有治愈的可能。如果懈怠了定期隨訪和檢查,錯過最佳治療時期就很難轉敗為勝了。定期做什么檢查,間隔時間如何,要看患者的結直腸癌分期和個體狀態,遵醫囑。
●解放自己,不要一個人煩惱
患者被宣告復發時受到的打擊可能比首次確診時更大,但是有很多復發的結直腸癌患者仍然能正常生活;暫時不能治愈的,就把重點放在保證生活質量上,用放化療、免疫治療、姑息治療緩和癥狀。請不要一個人煩惱,盡量明確地向醫生傳達自己的愿望,尋求更多醫生和親友的幫助,掌握更多的正確治療知識,以增添自己的信心。
推薦專家

鐮野俊紀
■專業領域
大腸癌、結直腸、肛門外科、低劑量化療
■所屬醫院
順天堂大學醫學部附屬順天堂病院

大矢雅敏
■專業領域
結直腸癌、肛門疾病的外科治療
■所屬醫院
獨協醫科大學埼玉醫療中心

山本雅一
■專業領域
消化道外科、肝膽胰外科
■所屬醫院
東京女子醫科大學病院

石井良幸
■專業領域
消化道外科、小腸?大腸?肛門疾病、內窺鏡外科
2018年6月榮獲“The Best Doctors in Japan”
■所屬醫院
北里大學北里研究所病院

渡邊昌彥
■專業領域
消化道外科
1992年首次在日本成功進行大腸癌腹腔鏡手術
■所屬醫院
北里大學北里研究所病院

前田耕太郎
■專業領域
直腸癌、結直癌、直腸陰道瘺、直腸脫垂、盆腔臟器脫垂、炎癥性腸病(潰瘍性結腸炎、克羅恩病)、便秘、便失禁的外科治療
■所屬醫院
名古屋藤田醫科大學病院

大宮直木
■專業領域
擅長消化道(特別是小腸·大腸)疾病的內窺鏡診斷及治療、在開發利用膠囊內窺鏡的新診斷方法及治療方面也是強項。
■所屬醫院
名古屋藤田醫科大學病院

花井恒一
■專業領域
結直腸癌:腹腔鏡下結直腸切除術、手術機器人輔助下大腸手術
直腸脫:腹腔鏡直腸固定術
炎癥性腸病:腹腔鏡下腸切除、腹腔鏡及手術機器人輔助下大腸全切除術
自1995年結直腸癌引入腹腔鏡手術以來,至今已擁有超過1000例以上的腹腔鏡結直腸切除手術的經驗。對于其他的大腸疾病(炎癥性腸病、直腸脫)也擁有腹腔鏡手術成功經驗。并在2009年達芬奇機器人導入結直腸癌治療以來,以直腸癌為中心,已經積累了超過100例以上的患者案例。
■所屬醫院
名古屋藤田醫科大學病院
推薦醫院
-

名古屋藤田醫科大學病院
藤田醫科大學病院隸屬于藤田保健衛生大學,位于日本愛知縣豐明市,擁有1435張病床,是全日本單一醫療機構中病床位最多的醫院。作為厚生勞動省指定的特定功能醫院,藤田醫科大學病院以實踐“提供安全、高質量的醫療服務”,和“為實現安全高質量的醫療服務推進醫護人員的培訓和研究”為目標而不懈努力。
-

順天堂大學醫學部附屬順天堂病院
順天堂醫院成立于1838年,前身是當時日本最早引入西醫的醫學塾—和田塾。順天堂醫院自成立以后一直以患者為中心,致力于提供安心、安全、先進的醫療服務。目前順天堂醫院擁有床位數1031張;每年住院患者345,048人(日平均945人),每年門診患者達到了1,092,065人(日平均3,900人)。
-

瀨田診所
瀨田診所集團成立于1999年,是日本第一家開展免疫細胞治療的醫療機構。瀨田診所集團與日本一流的大學醫院和研究所共同開發免疫細胞治療技術。該診所的免疫細胞技術治療癌癥患者超過2萬例,擁有全日本第一治療經驗和醫療界的信任。

